Танцоры зачастую не контролируют нагрузку на опорно-двигательный аппарат, это приводит к микротравмам. С течением времени накопленные микротравмы приводят к возникновению макропатологии. Больше всего, независимо от направления танцевальной деятельности, нагрузка приходится на коленные суставы. К профессиональным заболеваниям коленного сустава, которые возникают чаще всего, относятся: импинджмент синдром переднего супрапателлярного жирового тела коленного сустава и синдром илиотибиального тракта. Из-за того, что танцоры привыкают к сильным нагрузкам и болевому синдрому после тренировок, микротравмы часто остаются недиагностированными, что приводит к их накоплению и хронизации процесса, это в свою очередь может привести к инвалидизации и раннему уходу из профессии. Профилактика, своевременная диагностика и вовремя начатое лечение помогут снизить риск развития микротравм, характерных для профессиональных танцоров.
Ключевые слова: танец, коленный сустав, опорно-двигательный аппарат, лечебная физкультура, импинджмент синдром, синдром илиотибиального тракта.
Dancers often do not control the physical load on their musculoskeletal system, which leads to microtrauma. Over time, accumulated microtraumas lead to the macropathology. Most of all, regardless of the type of the dance style, the physical load affects the knee joints. The most common diseases of the knee joints include: impingement syndrome of the anterior suprapatellar fat pad of the knee joint and iliotibial tract syndrome. Due to the fact that dancers get used to heavy physical loads and pains after training, microtraumas often remain undiagnosed, which leads to their accumulation and chronicity, which in turn can lead to disability and early departure from the profession. Prevention, timely diagnosis and treatment will help reduce the risk of developing microtraumas typical for professional dancers.
Цель: Изучить механизм часто встречающихся профессиональных изменений коленного сустава у танцоров. Составить план профилактики и ранней диагностики данных заболеваний.
Материалы и методы: открытые источники из баз данных Cyberleninka, PubMed.
Введение
Танец — способ самовыражения многих людей. С помощью танца можно донести до публики то, что невозможно передать словами. Для многих танец — это не просто хобби, люди посвящают жизнь данному виду искусства. Танец становится профессией, смыслом жизни, танцоры часами пропадают в залах. Для человека, который всю свою жизнь посвятил танцу, потерять возможность выражать свои мысли с помощью тела- катастрофа.
Из-за того, что во время танца большая эмоциональная нагрузка, танцоры зачастую не контролируют нагрузку на опорно-двигательный аппарат, это приводит к микротравмам. С течением времени накопленные микротравмы приводят к возникновению макропатологии, что может закончиться инвалидизацией и ранним уходом из профессии.
Возникающие профессиональные патологии связаны в том числе с характером обучения хореографии, которое начинается в возрасте 3–5 лет. В этот период артро-синдесмальная и мышечная системы претерпевают развитие и перестройку. Больше всего, независимо от направления танцевальной деятельности, нагрузка приходится на коленные суставы. К профессиональным заболеваниям коленного сустава, которые возникают чаще всего относятся: импинджмент синдром переднего супрапателлярного жирового тела коленного сустава и синдром илиотибиального тракта.
Из-за того, что танцоры привыкают к постперегрузочному дискомфорту и частым микротравмам, длительное время могут не обращаться за медицинской помощью. В связи с этим большое значение приобретает профилактика, раннее активное выявление патологии коленных суставов у танцоров и ее своевременное лечение. [1]
Импинджмент синдром переднего супрапателлярного жирового тела коленного сустава ( SPFP)
Импиджмент - синдром представляет собой сдавление мягких тканей более плотными структурами сустава.
Нормальный SPFP — это жировая подушечка треугольной формы, которая заполняет промежуток между самым глубоким слоем сухожилия четырехглавой мышцы и верхней частью надколенника. SPFP, или четырехглавая мышечная жировая подушечка, является одной из трех внутрикапсулярных экстрасиновиальных жировых подушечек колена.
Выделяют следующие стадии в развитии нарушения:
1 стадия: Обратимые изменения: отек и кровоизлияние
2 стадия: Фиброзные изменения в сухожилиях
3 стадия: Деформация костной ткани, разрыв сухожилия.
Типичными предпосылками к формированию патологии являются врожденные аномалии строения, такие как высокое стояние надколенника, гипоплазия блока бедра, слабость латерального связочного аппарата, гипертрофия верхнелатерального отдела жировой клетчатки. [2]
Пациенты испытывают боль в передней части коленного сустава, сопровождающаяся «ощущением блокирования» при глубоком сгибании колена. Может также проявляться ощутимым отеком мягких тканей спереди сустава. По мере того, как передний импинджмент-синдром становится хроническим, дополнительные симптомы могут включать нестабильность; ограниченное движение коленного сустава; боль при приседании, ходьбе под уклоном вверх. Также данный синдром может носить бессимптомный характер течения заболевания.
Мы изучили статью [3], где исследовали 110 бессимптомных пациентов в возрасте от 18 до 70 лет со следующими критериями: отсутствие боли в колене в течение последнего года и отсутствие известного остеоартрита. Критериями исключения являются: наличие воспалительного заболевания суставов, неврологические расстройства/деменция, нарушение походки, наличие в анамнезе тяжелой травмы нижних конечностей или хирургического вмешательства, обращение к медицинскому работнику по поводу проблем с нижними конечностями за последние 3 месяца, ношение ортопедических средств или использование средств для ходьбы, индекс массы тела ≥ 30. Дополнительно оценивали подкожный жир перед областью SPFP, чтобы убедиться, что все включенные исследования имели однородную насыщенность жирового сигнала.
Целью данного исследования было изучить распространенность изменений МРТ SPFP у бессимптомных субъектов в зависимости от широкого спектра доступных клинических параметров и параметров визуализации, включая анатомические измерения колена и нижних конечностей, визуализирующие признаки остеоартрита коленного сустава, работоспособность мышц и физическую активность.
Клиническая оценка пациентов и мышечная активность
Характеристики пациента (возраст, пол, этническая принадлежность, рост, вес, ИМТ, окружность живота) и привычки (курение, употребление алкоголя) были зарегистрированы в день тестирования. Участники выполнили два набора из трех измерений изокинетического концентрического сгибания и разгибания колена со скоростью 60 ° / с и 180 ° / с соответственно с использованием динамометра. Пациенты выполнили пробную разминку с максимальным усилием 50 % для каждой скорости тестирования. Между разминкой и тестированием был предоставлен период отдыха продолжительностью 30 с, а между тестами на 60 и 180° /с — период отдыха продолжительностью 90 с. Во время тестирования также оценивалась работа мышц подколенного сухожилия (при сгибании в колене) и четырехглавой мышцы (при разгибании в колене).
Физическая активность пациентов
Физическая активность участников измерялась двумя методами. Во-первых, использовался Международный опросник физической активности (IPAQ) для разделения участников на группы с низкой / умеренной / высокой активностью. Во-вторых, участникам было выдано устройство для ношения на запястье (GENEActiv Original, Activinsights, Великобритания), которое отслеживало режим сна и время умеренной и интенсивной физической активности (минуты в неделю) в течение 14 дней подряд.
Инструментальная диагностика
Пациентам выполнили рентгенограммы коленного сустава, 3-кратную МРТ. Различия между группами коленных суставов с изменениями SPFP и контрольной группой были проверены в общей сложности по непрерывным клиническим/визуализирующим параметрам, включая относительный SPFP-T2-сигнал, морфологические измерения вертела/надколенника/нижних конечностей.
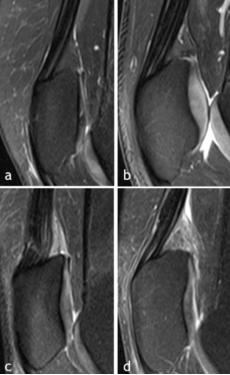
Рис. 1. Срезы МРТ 3 в средне-сагиттальной области, показывающие четыре различных аспекта супрапателлярной жировой подушечки
a Отсутствие изменений МРТ SPFP;
b наличие только масс-эффекта SPFP;
c наличие только гиперинтенсивности SPFP;
d наличие гиперинтенсивности SPFP и эффекта массы
Таким образом, изменения SPFP у бессимптомных субъектов: гиперинтенсивность 57 % (63/110) и масс-эффект 37 % (41/110), при этом у 27 % (30/110) были обнаружены оба варианта. Среди тестируемых параметров визуализации, клинических характеристик или активности статистически различались только увеличенный угол наклона надколенника ( p = 0,02) и расстояние TT-TG ( p = 0,03) между группами с изменениями SPFP и контрольной группой. Клиническая оценка, тест на работоспособность мышц или измерение физической активности, за которыми наблюдали в течение 2 недель, не отличались между группами с изменениями SPFP.
Лечение импиджмент-синдрома
На начальной стадии — консервативный вариант лечения:
— Необходимо ограничить подвижность конечности, чтобы снизить нагрузку на пораженный сустав;
— НПВС;
— блокады глюкокортикостероидами и анальгетиками;
— физиотерапия: УВТ, электрофорез, лазеротерапия, магнитотерапия;
— Лечебная физкультура и массаж после окончания острого периода;
— PRP-терапия ― введение в полость сустава центрифугированной собственной плазмы пациента, обогащенной тромбоцитами.
Хирургическое вмешательство показано на второй и третьей стадиях при наличии необратимых изменений в области сустава, а также при неэффективной консервативной терапии. В таком случае необходимо расширить пространство сустава для восстановления его функций. Цель эндоскопической артроскопии — восстановление целостности сухожилий и мышц, а также устранение костных наростов, которые сдавливают ткани. В тяжелых случаях иссекают часть суставной сумки или кости. [4]
Синдром илиотибиального тракта
Синдром илиотибиального тракта связан с хронической перегрузкой опорно-двигательного аппарата у спортсменов или людей, активно занимающихся физическими упражнениями. Почти 12 % спортсменов, чья деятельность в первую очередь связана с циклическими нагрузками, такими как бег, велосипедный спорт, лыжный спорт, футбол, танцы, страдают от данной патологии.
Илиотибиальный или подвздошно-большеберцовый тракт представляет собой длинную толстую полосу соединительной ткани (правильнее называть ее утолщением мышечной фасции нижней конечности), которая служит для соединения основных разгибателей и сгибателей бедра (ягодичных мышц и мышцы, напрягающей широкую фасцию бедра) с голенью. Таким образом, она помогает стабилизировать и контролировать не только бедро, но и коленный сустав. [5]
Широко распространено мнение, что это место раздражается небольшим костным выступом на бедренной кости, называемым латеральным надмыщелком бедра. Латеральный надмыщелок довольно легко нащупать рукой, и действительно, при сгибании колена ИТ скользит по надмыщелку. Боль в ИТ обычно усиливается при сгибании колена примерно на 20–30 градусов, что подтверждает теорию о том, что причиной боли является трение между ИТ и латеральным надмыщелком бедра. Однако недавние исследования подвергли сомнению эту теорию и показали, что ткань между латеральным надмыщелком, состоящая из жировой ткани, богатой кровеносными сосудами и нервными окончаниями, сдавливается ИТ во время занятий спортом, особенно при сгибании колена на 20–30 градусов. [6]
Классически синдром ИТ начинается как острая или жгучая боль с наружной стороны колена. При обострении боль может усиливаться при выполнении повседневных действий, таких как ходьба, спуск и подъем по лестнице. Сидение в течение длительного времени также приводит к обострению симптоматики, поскольку (как уже упоминалось выше) компрессия жировой ткани над латеральным надмыщелком бедра наиболее сильна при 20–30 градусах сгибания колена. Отек на внешней стороне колена из-за воспаления или утолщения подвздошно-большеберцового сухожилия. Ощущение хлопка/щелчка с наружной стороны можно почувствовать при сгибании колена, когда ИТ проходит по латеральному надмыщелку.
Каковы причины синдрома ИТ?
— Строение стопы.
— Чрезмерная разношенность обуви — особенно на внешней стороне пятки.
— Ошибки в интенсивности тренировок — слишком быстрое увеличение объема или интенсивности.
— Дисбаланс мышц — особенно квадрицепсов в ущерб хамстрингам.
— Измененная биомеханика стопы (например, плоскостопие, несоответствие длины ног).
Диагноз синдрома илиотибиального тракта ставится, как правило, без особых трудностей. Врач опрашивает пациента о развитии заболевания, о симптомах, о боли, производит осмотр. При осмотре главной проблемой обычно является болезненность в области наружного мыщелка бедра. Чаще всего врач назначает выполнение стандартных рентгенограмм с целью исключения других заболеваний и проблем в области коленного сустава. Если же есть сомнения по поводу диагноза, доктор может назначить более детальное исследование под названием МРТ коленного сустава.
Лечение синдрома илиотибиального тракта
В большинстве случаев илиотибиальный синдром лечится консервативно. Лечение элементарное — холод в остром периоде, тепло в хроническом периоде, из физиотерапевтических процедур — ультразвук, а также противовоспалительные мази, которые уменьшают боль, отек и воспаление в области наружного мыщелка.
Лечебная физкультура проводится после осмотра врачом по лечебной физкультуре и под контролем инструктора ЛФК (лечебной физкультуры). Упражнения, которые применяются при илиотибиальном синдроме — упражнения на растяжение мышц в сочетании со специальным коленным бандажом. Эти упражнения позволяют растянуть и привести в тонус ягодичные мышцы, мышцы бедра.
Если же заболевание уже далеко зашло и обычные методы не помогают, доктор может предложить инъекцию Кортизона в область бурсы. Инъекция позволяет снять воспаление в области бурсы наружного мыщелка бедра, а также уменьшает боль.
Хирургический метод лечения используется крайне редко при данном заболевания. Цель хирургического лечения состоит в удалении бурсы, а также в применении различных методов пластики илиотибиального тракта для его удлинения. [7]
Профилактика профессиональных патологий коленного сустава у танцоров
1. Ежедневно делать упражнения для укрепления суставов:
— Разгибание колена в состоянии лёжа. Человек должен находиться на спине, при этом обе ноги согнуты в коленях. Пятку следует прижать к полу, а одну догу поднять и разогнуть. В таком состоянии удерживать 2 минуты, а потом медленно опустить. Упражнение повторяется 5 раз, ноги по очереди следует разрабатывать.
— Разгибание колена. Пациент садится на стол и упирается стопами в пол. Он медленно разгибает колено и фиксирует в таком виде на минуту. Потом возвращается в исходное положение. Действие повторяется 15 раз
— Ассиметричные движения. Нужно лечь на пол, правую ногу согнуть в колене, а левую разогнуть. Положение ног следует по очереди менять и задерживать на весу до 2 минут

2. Всегда делать разминку перед началом тренировки
Важное значение имеет подготовка к физической активности. Перед занятием спортом необходимо размяться. При правильной разминке улучшается циркуляция крови, увеличивается продукция смазки в самом суставе, то есть он продуктивно готовится к активной работе. Во время занятий даже при фиксации сустава с помощью специальных приспособлений следует избегать интенсивных движений, рывков. Только в этом случае можно избежать травм и создать оптимальные условия для работы сустава.
3. Использовать средства индивидуальной защиты при работе с травматическими нагрузками на суставы
Для защиты суставов используют приспособления, которые называются «суппорты». Они могут быть в виде плотных каркасов из пластика или эластичной ленты, с элементами металлических деталей или шарниров.
Каждый человек может выбрать удобный вид застегивания — липучки, крепления, шнуровка, некоторые бандажи бесшовные. Суппорт надо выбирать по размеру, тщательно подбирая необходимую модель. Для этого необходимо предварительно измерить окружность предполагаемого ношения бандажа
Иногда ортез может быть противопоказан, поэтому перед его использованием надо посоветоваться с специалистом. Кроме того, длительное регулярное ношение бандажа может отрицательно влиять на функциональность опорно-двигательного аппарата и ослаблять мышцы.
Мягкие ортезы
Мягкий вид защитных приспособлений изготовлен из эластичного материала, который обладает согревающими свойствами, поэтому они усиливают кровообращение в околосуставных тканях и способствуют выделению синовиальной смазывающей жидкости. Цель таких бандажей — предупредить болезнь, уменьшив нагрузку на сочленение. От травм такие суппорты не спасают.
Полужесткие ортезы
Данный вид моделей ограничивают работу сочленения, уменьшая амплитуду движения, они стабилизируют сустав. Такая защита рекомендуются в восстановительном периоде, особенно после травм легкой или средней тяжести. Полужесткие бандажи эффективно уменьшают отек и боль.
Жесткие ортезы
Применяются в период реабилитации, предохраняют от деформации и ограничивают интенсивность движения в проблемной зоне. Конструкции предполагают шарниры, выдвижные шины и регуляторы.
Достоинства ортезов и фиксаторов:
Благодаря ортезу и бандажу наблюдается положительная динамика:
— травмирование суставов снижается;
— создается компрессия сустава, препятствующая растяжению связок;
— снижается нагрузка;
— улучшается циркуляция крови и отток лимфы;
— облегчается движение в суставе;
— защищают от ушибов и ссадин;
— ускоряются процессы выздоровления;
— уменьшается боль;
— укрепляется поврежденный сустав;
— поддерживается двигательная активность человека
Носить ортезы и бандажи не стоит больше 2–4 часов подряд, их надо периодически снимать. Длительное их ношение может привести к ослаблению мышц. Любая модель суппорта имеет свою степень жесткости, особенности строения. Очень важно выбрать приспособление правильно и по размеру.
Ранняя диагностика
Для своевременного выявления патологий коленного сустава мы предлагаем создать тест, в котором будут указаны симптомы, характерные для часто встречающихся патологий суставов у танцоров, после прохождения которого программа будет рассчитывать риск возникновения того или иного заболевания. А также рекомендации по прохождению определенных специалистов и исследований для данного заболевания. Такой тест можно отправлять в различные танцевальные студии и профессиональные коллективы.
Также мы предлагаем вводить в маршрутную карту профосмотров танцоров такие исследования как: рентгенограммы коленного сустава и 3-кратную МРТ. Это поможет вовремя диагностировать микропатологии, начать своевременное лечение и предупредить хронизацию процесса.
Заключение
«Танец — единственный вид искусства, в котором мы сами являемся инструментом» (Рахель Фарнхаген). Самый главный помощник танцора для выражения своих мыслей, эмоций, душевного состояния-его ноги. Но во время интенсивных тренировок на них оказывается большая физическая нагрузка, особенно на коленные суставы, вследствие чего возникают различные профессиональные патологии. Самыми частыми являются: импинджмент синдром переднего супрапателлярного жирового тела коленного сустава и синдром илиотибиального тракта. Если не профилактировать и вовремя не выявлять данные патологии, это может привести к инвалидизации и невозможности продолжать профессиональную деятельность, поэтому так важно беречь свои суставы и заботиться о них.
Литература:
- Профессиональные изменения опорно-двигательного аппарата у танцоров / Е. Е. Атлас, Ж. Ю. Москвина, О. В. Семенчева [и др.]. — Вестник новых медицинских технологий. — 2021. — № 5. — С. 49–50.
- National Library of Medicine 8600 Rockville Pike Bethesda, MD 20894. Is superolateral Hoffa fat pad edema a consequence of impingement between lateral femoral condyle and patellar ligament? 2012 May; 263(2):469–74. doi: 10.1148/radiol.12111066. Epub 2012 Mar 6.
- Springer Link. Schwaiger BJ, Mbapte Wamba J, Gersing AS, Nevitt MC, Facchetti L, McCulloch CE, et al. Hyperintense signal alteration in the suprapatellar fat pad on MRI is associated with degeneration of the patellofemoral joint over 48 months: data from the Osteoarthritis Initiative. Skeletal Radiol. 2018;47:329–39.
- Федеральный научно-клинический центр специализированных видов медицинской помощи и медицинских технологий Федерального медико-биологического агентства. «Центр Спортивной Травмы» 2024 г.
- Injury Series: Biomechanical solutions for iliotibial band syndrome. February 10, 2012 by John Davis.
- Fairclough, J. et al. Is iliotibial band syndrome really a friction syndrome? J Sci Med Sport. 2007 Apr;10(2):74–6.
- Strauss EJ, Kim S, Calcei JC, Park D. Iliotibial band syndrome: evaluation and management. Journal of the American Academy of Orthopedic Conditions. 2011;19(12) 728–36.







